Prise en charge de la luxation et de l’instabilité de l’épaule
La luxation ou instabilité de l’épaule (luxation gléno-humérale) est une pathologie fréquemment rencontrée (2 % de la population).
Elle nécessite le plus souvent une opération afin d’éviter une instabilité chronique avec des récidives.
Les luxations antérieures représentent près de 95 % des cas et concernent majoritairement des hommes jeunes et sportifs.
Luxation et instabilité de l’épaule : Interrogatoire du patient
Il est fondamental de préciser les circonstances de survenue du traumatisme :
- âge du patient
- instabilité apparue de manière traumatique ou insidieuse
- nombre d’épisodes de luxations vraies
- présence de subluxations
- caractère dominant ou non du membre atteint
- présence de traumatismes associés
- type de sport pratiqué
- niveau de pratique sportive
- calendrier sportif
Evaluer l’impact sur les activités de la vie quotidienne, professionnelle et sportive du patient est essentiel afin de cerner ses attentes.
L’analyse des antécédents personnels et familiaux recherchera des épisodes d’instabilité d’autres articulations ou une maladie du tissu conjonctif (syndrome de Marfan, maladie d’Ehlers-Danlos).
Luxation et instabilité de l’épaule : Le mécanisme traumatique
Il est important d’analyser précisément le mécanisme de survenue du traumatisme :
- Activité réalisée par le patient ?
- Position de son bras ?
- Direction de la force d’impact sur l’épaule ?
Les luxations antérieures de l’épaule sont fréquemment associées à un mouvement en abduction et rotation externe avec le coude en extension mais peuvent être liées à une chute sur le moignon de l’épaule ou sur le coude en rétropulsion.
Les luxations postérieures traumatiques surviennent quand une force axiale s’exerce sur le bras tendu en élévation antérieure et en rotation interne, par exemple au rugby lors d’une charge épaule contre épaule ou moins fréquemment lors d’un traumatisme direct antéro-postérieur.
Elles peuvent aussi résulter d’une crise de convulsions ou plus rarement d’une électrisation. La luxation postérieure est alors causée par une contraction soutenue et désynchronisée des muscles rotateurs interne et externe de l’épaule.
La luxation erecta est le plus souvent liée à une abduction forcée et extrême de l’épaule.
Les patients ayant uniquement des subluxations peuvent souffrir de douleurs invalidantes tout en étant incapables d’en préciser la direction.
Luxation et instabilité de l’épaule : Examen clinique
Test d’appréhension antérieure
La présence d’un test d’appréhension positif permet de poser un diagnostic positif de l’instabilité mais un examen standard de l’épaule sera également pratiqué à la recherche d’éventuelles complications de l’instabilité.
Le test d’appréhension
Le test d’appréhension antérieure est réalisé en position assise ou allongée, avec l’omoplate plaquée contre la table d’examen.
Le bras est placé à 90° d’abduction avec le coude fléchi maintenu par l’examinateur puis progressivement tourné en rotation externe. Le patient ressent alors une douleur ou une sensation d’appréhension, c’est-à-dire une sensation que l’épaule va se luxer de façon imminente. Ce test peut être sensibilisé en appliquant une force d’antépulsion à la face postérieure de l’épaule.
Le test de recentrage ou « relocation test » consiste à réaliser le test d’appréhension antérieure, patient allongé sur la table d’examen, puis à appliquer une force en rétropulsion sur la face antérieure de l’épaule. Cette manœuvre entraîne le soulagement de la douleur et la disparition immédiate de l’appréhension antérieure.
Test d’appréhension postérieure
Le test d’appréhension postérieure est réalisé, patient assis avec le coude fléchi.
Le bras est porté en avant à 90° de flexion, en adduction et en rotation interne maximale. L’examinateur exerce avec une main une force de rétropulsion sur le coude et avec l’autre main palpe la face postérieure de l’épaule à la recherche d’une subluxation postérieure. Cette manœuvre s’accompagne d’une sensation d’appréhension postérieure ou de douleurs.
Test d’appréhension inférieure
Recherche d’une instabilité inférieure
L’instabilité inférieure avec luxation erecta est rare. L’hyperlaxité inférieure n’est pas nécessairement associée à une instabilité inférieure et ne doit pas conduire à porter par excès le diagnostic d’instabilité inférieure. L’hyperlaxité inférieure doit être recherchée avec le signe du sulcus ou signe du sillon.
Le patient est examiné assis, le bras pendant et relaxé en rotation neutre. L’examinateur applique ensuite une force de distraction inférieure sur l’humérus distal avec une main et palpe avec l’autre main l’espace sous-acromial qui apparaît augmenté.
Le test d’hyperabduction de Gagey permet de rechercher une hyperlaxité du ligament gléno-huméral inférieur. Il est réalisé assis avec l’examinateur placé derrière le patient. Le coude est fléchi à 90° avec le bras en rotation neutre. Par la suite, l’examinateur place une main sur la face supérieure de l’épaule et bloque les mouvements de l’articulation scapulo-thoracique. L’autre main entraîne alors le bras du patient en abduction passive qui, lorsqu’elle excède 105°, signe une laxité du ligament gléno-huméral inférieur.
Recherche d’instabilité multi-directionnelle
L’instabilité multidirectionnelle combine les signes cliniques précédemment décrits et est définie par la présence de symptômes d’instabilité dans au moins deux directions.
Cependant, l’instabilité dans une direction associée à des signes d’hyperlaxité dans d’autres directions est plus fréquente mais ne peut être considérée comme une vraie instabilité multidirectionnelle, rare. Enfin, une hyperlaxité ligamentaire généralisée doit également être recherchée.
Recherche de complications après une luxation ou une instabilité d’épaule
À l’inspection
L’examinateur recherche la présence d’une amyotrophie du deltoïde et des fosses supra- et infra-épineuses. En effet, celle-ci peut témoigner d’une atteinte neurologique ou d’une rupture de la coiffe associée. Enfin, la peau doit être inspectée à la recherche de cicatrices opératoires. L’atrophie cutanée ou l’élargissement des cicatrices peuvent témoigner d’une maladie du collagène.
À la palpation
La palpation de la ceinture scapulaire cherche d’abord une chaleur régionale puis une douleur à la pression de points électifs (pointe de la coracoïde, gouttière bicipitale, articulation acromio-claviculaire et insertion du supra-épineux sur le trochiter).
Examens de la mobilité articulaire et de la force musculaire
L’examinateur mesure les amplitudes articulaires, passives et actives. Il est préférable d’examiner le patient de dos afin de détecter une asymétrie scapulaire ou une winged scapula qui peuvent être liées à une dyskinésie scapulaire ou une atteinte neurologique (paralysie du nerf long thoracique ou de la xie paire crânienne). Il faut également mesurer la force musculaire en abduction d’épaule et réaliser un testing moteur complet et comparatif des membres supérieurs. Les muscles de la coiffe des rotateurs doivent également être testés de façon spécifique.
Examen neuro-vasculaire
Un épisode de luxation d’épaule peut se compliquer de lésions neurologiques et vasculaires. Le nerf axillaire est le plus fréquemment touché. Une diminution de la sensibilité de la face latérale de l’épaule doit faire suspecter son atteinte. Le testing moteur révèle une diminution de force en abduction de l’épaule (deltoïde) et en rotation externe (petit rond). Un testing des nerfs médian, ulnaire, radial et musculo-cutané doit également être réalisé.
L’examen vasculaire comporte la recherche d’une pâleur, de troubles trophiques cutanés et de la recoloration capillaire. Les pouls radial et ulnaire doivent être palpés. Un syndrome du défilé costo-claviculaire doit également être recherché par la manœuvre d’Adson (diminution du pouls radial lorsque le patient est placé, bras en abduction et rotation externe, la tête en rotation homolatérale avec une inspiration profonde).
Quels sont les examens complémentaires pour réaliser le bilan lésionnel d’une luxation ou instabilité d’épaule?
Bilan radiographique standard
Il comporte des radiographies de l’épaule de face en rotation neutre, externe et interne. Cette dernière incidence permet de voir une encoche humérale de Malgaigne (ou encoche de Hill-Sachs). Des clichés de profil axillaire et surtout de Bernageau permettent de visualiser une fracture ou une érosion du bord antéro-inférieur de la glène.
Tomodensitométrie et IRM
Un arthroscanner est utile pour documenter les lésions osseuses glénoïdiennes et l’importance de l’encoche humérale. Il permet de visualiser la désinsertion du bourrelet glénoïdien.
L’imagerie par résonance magnétique (IRM) permet de diagnostiquer des lésions capsulo-labrales notamment la lésion de Bankart, les lésions du complexe labro-bicipital supérieur (SLAP), les lésions de la coiffe des rotateurs et du ligament gléno-huméral inférieur.
L’IRM avec injection de produit de contraste articulaire permet d’améliorer la sensibilité et la spécificité de l’examen.
Les principales lésions capsulo-labrales et humérales (dites lésions de passage)
La lésion de Bankart, lésion classique comportant une avulsion capsulo-labrale du bord antéro-inférieur de la glène avec un espace de décollement sans lésion du ligament gléno-huméral inférieur.
La lésion de bony Bankart, une lésion de Bankart associée à une fracture du bord antéro-inférieur de la glène.
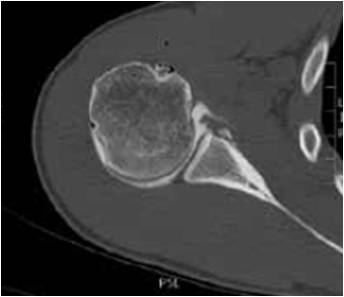
Case courtesy of Dr Abdallah Al Khateeb , Radiopaedia.org. From the case rID: 47926
L’encoche de Malgaigne ou de Hill-Sachs, une fracture impaction de la partie postérieure de la tête humérale sur le rebord glénoïdien lors de la luxation antérieure.
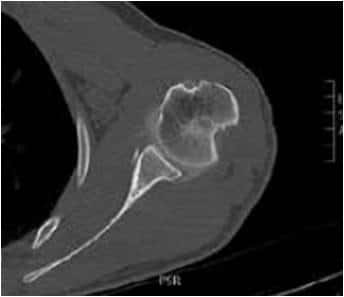
Case courtesy of Dr Heba Abdelmonem, Radiopaedia.org. From the case rID: 64072
Quels sont les traitement non-chirurgicaux de la luxation ou instabilité d’épaule?
l’immobilisation
Le bras du patient est le plus souvent immobilisé en rotation médiale coude au corps pour une durée de 4 à 6 semaines lors d’une première luxation chez les sujets jeunes mais qui ne doit pas dépasser une dizaine de jours chez les patients de plus de 35 ans.
la kinésithérapie
La rééducation doit être rapidement débutée dès la fin de la période d’immobilisation. Dans un premier temps, elle vise à récupérer les amplitudes articulaires par une mobilisation gléno-humérale précoce puis un travail isométrique d’activation du muscle subscapulaire. Dans un deuxième temps, on mettra en place un renforcement musculaire du subscapulaire et un travail proprioceptif.
Quelles sont les opérations de la luxation ou de l’instabilité d’épaule ?
La butée osseuse type Latarjet
L’opération est réalisée par une voie d’abord delto-pectorale. Un bloc osseux d’environ 2 cm est prélevé au dépend de la coracoïde en respectant le tendon conjoint qui s’insère à sa pointe. Le bloc est ensuite passé au travers du muscle subscapulaire puis apposé à la face antérieuro- inférieure de la glène. L’apophyse coracoïde est en général positionnée couchée et fixée par deux vis selon Latarjet. La stabilisation passe par un triple verrouillage : l’effet butée réalisé par le bloc osseux et l’effet hamac réalisé par la mise en tension du coraco-biceps inséré sur la pointe de la coracoïde.
Classiquement réalisée à ciel ouvert, l’opération de Latarjet est depuis une dizaine d’années entièrement réalisable sous arthroscopie.
La technique moderne arthroscopique combine les avantages du Latarjet à ciel ouvert (faible taux de récidive et bons résultats fonctionnels à long terme) à ceux de l’abord arthroscopique (traitement des éventuelles lésions associées, positionnement précis de la butée et récupération fonctionnelle précoce).
Des études récentes ont montré que le positionnement de la butée sous arthroscopie était précis et que le taux de fusion de la butée était comparable à celui de la technique à ciel ouvert.
L’opération de Bankart est une intervention de retente capsulaire et ligamentaire antérieure et inférieure. Elle est couramment pratiquée sous arthroscopie. Des points d’ancrage sont réalisés au bord antéro-inférieur de la glène. Des fils montés sur des ancres insérées dans la glène sont passés au travers de la poche de décollement capsulo-ligamentaire. Ils permettent alors de réappliquer la capsule et les ligaments sur leur zone d’insertion anatomique pour prévenir la récidive d’instabilité.
Traitement conservateur ou chirurgical ?
Plusieurs facteurs sont à considérer lors du choix entre traitement conservateur ou traitement chirurgical de la luxation d’épaule:
- le caractère traumatique ou atraumatique de l’instabilité de l’épaule
- la présence d’une hyperlaxité ligamentaire généralisée
- l’âge
- le nombre d’épisodes de luxation
- l’activité professionnelle et sportive
- la présence de lésions associées (lésions de la coiffe des rotateurs, lésions de passage glénoïdiennes et humérales importantes).
On obtient d’excellents résultats avec une stabilisation chirurgicale précoce dans les suites d’un premier épisode de luxation traumatique chez un patient jeune et actif.
En effet, chez ces patients, on observe un taux de récidive après chirurgie est nettement moins élevé que dans le traitement conservateur.
Une première luxation survenue à un âge jeune constitue le principal facteur de risque de récidive.
Chez les moins de 18 ans, le risque de luxation est de l’ordre de 80 % la première année.
Par ailleurs, les patients pratiquant les sports de contact et d’armés contrés – en particulier en compétition, de même que chez ceux ayant des lésions osseuses glénoïdiennes et humérales importantes sont également exposés à un risque de récidive plus élevé.
Environ 40 % des patients ayant subi un traitement conservateur ne récidivent pas.
Il existe de nombreux tableaux d’épaules douloureuses et instables frustes, avec souvent un accident d’instabilité initial passé inaperçu.
Certains ont par ailleurs une appréhension persistante ayant un retentissement délétère moins évident mais réel sur leurs activités sportives et professionnelles.
On doit envisager un traitement conservateur :
- lorsque aucune cause traumatique n’est identifiée
- chez les athlètes ne pouvant pas interrompre leur calendrier sportif
- chez les patients âgés avec des besoins fonctionnels moins importants
- chez les patients qui préfèrent opter pour une adaptation de leurs activités.
Le traitement chirurgical sera plutôt proposé :
- Dans les cas de luxations gléno-humérales antérieures récidivantes
- dans les épaules douloureuses et instables
- dans les cas de première luxation chez les sujets jeunes et/ou sportifs.
Quelle chirurgie pour quel patient ?
Le choix de la technique chirurgicale prenant en compte plusieurs critères cliniques et radiologiques est crucial et conditionne les résultats fonctionnels, en particulier le risque de récidive de luxation postopératoire.
L’Instability Severity Index Score (ISIS) qui compte les principaux facteurs de risques préopératoires pronostiques de récidives constitue une aide précieuse dans le choix entre opération de Bankart et opération de Latarjet (voir tableau ci-dessous).
| points | ||
|---|---|---|
| Âge à l’intervention | < 20 ans | 2 |
| > 20 ans | 0 | |
| Niveau sportif | Compétition | 2 |
| Loisirs ou rien | 0 | |
| Sport préopératoire | Contact ou armé forcé | 1 |
| Autres | 0 | |
| Hyperlaxité d’épaule | (RE1 ≥ 85° ou test de Gagey positif) Oui | 1 |
| Non | 0 | |
| Encoche sur radiographie de face | Visible en rotation latérale | 2 |
| Column 0 Value | Invisible en rotation latérale | 0 |
| Perte de contour radiologique de l’os sous-chondral de la glène | Oui | 2 |
| Non | 0 |
RE1 : rotation externe coude au corps.
score ISIS ≤ à 3 : indication à une opération de Bankart ;
score ISIS > 3 : indication à une opération de Latarjet ;
Les attentes du patient
En conclusion, l’instabilité de l’épaule est une pathologie fréquente, notamment chez les sujets jeunes et sportifs.
Son tableau clinique est maintenant bien connu mais il ne faut pas oublier des formes plus trompeuses (épaule douloureuse et instable sans luxation vraie, instabilité postérieure ou multidirectionnelle). Un interrogatoire détaillé du patient et un examen physique précis sont essentiels. Associés à des examens radiologiques adaptés, ils permettent de réaliser le bon diagnostic et de proposer la prise en charge thérapeutique la plus pertinente.
Les progrès technologiques permettent une constante évolution des techniques de stabilisation chirurgicale de l’épaule mais ne doivent pas faire oublier au praticien que le plus grand défi reste de proposer à son patient le traitement le plus adapté à ses attentes fonctionnelles et sportives.
Auteur : Dr Philippe Loriaut, Chirurgien Orthopédiste – chirurgie arthroscopique – pathologies du sport – spécialiste de l’arthrose – chirurgie mini-invasive et percutanée.
