COUPE DU MONDE DE FOOTBALL : REJOUER APRES UNE RUPTURE DU LCA ?
Pour le seul mois de septembre 2017, la presse sportive a annoncé les blessures de Robin van Persie (Fenerbahçe), Andrea Conti (AC Milan), Benjamin Mendy (Manchester City), Arkadiusz Milik (Naples), Iker Muniain (Athletic Bilbao).
Tous victimes d’une rupture du ligament croisé antérieur du genou (LCA).
Tous éloignés des stades pendant au moins 6 mois …
Victime lui aussi d’une blessure au LCA en mai, le Brésilien Daniel Alves ne pourra participer à Coupe du monde de football qui débute le 15 juin…
La rupture du ligament croisé antérieur du genou (LCA) est une blessure très fréquente chez les footballeurs de tous niveaux.
Une équipe professionnelle risque d’avoir un joueur victime d’une rupture du LCA tous les deux ans.
Si les techniques chirurgicales actuelles permettent aux footballeurs blessés de retrouver un genou fonctionnel, sa stabilité ne permet pas toujours de reprendre la compétition au même niveau, ni même de prévenir les re-ruptures.
La rupture du ligament croisé antérieur : un phénomène complexe
Les ligaments croisés sont situés à l’intérieur de l’articulation du genou et relient le fémur au tibia.
On distingue le ligament croisé postérieur (LCP) et le ligament croisé antérieur (LCA) qui assurent en grande partie la stabilité du genou.
Le ligament croisé antérieur limite les mouvements en rotation et en extension vers l’avant.
Comment se produit une rupture du LCA ?
La rupture partielle ou totale du LCA se produit majoritairement dans 3 types de configurations :
• changement brusque de direction
• décélération brutale
• mauvaise réception d’un saut
auxquelles il faut ajouter les collisions avec un autre joueur.
pivoter ou changer de direction à grande vitesse exerce 5 fois plus de forces sur le LCA que la réception d’un saut
la position des joueurs influe sur le risque (nombre de blessures pour 1000 heures de jeu) :
• défenseurs : 9.4
• attaquants : 8.4
• gardiens de but 4.8
• milieu de terrain 4.6
vidéo : comment se produit une rupture du LCA ?
Les chaussures à lamelles et les pelouses synthétiques auraient un coefficient de friction plus élevé et provoqueraient ainsi plus de lésions du LCA en bloquant le pivotement du pied.
Le risque est 20 fois plus élevé en match qu’à l’entraînement.
Claquement, douleur immédiate, sensation de genou qui se dérobe, gonflement …
Les symptômes sont la plupart du temps assez évidents et aisés à confirmer par des tests cliniques : manoeuvre de Lachman (tiroir antérieur), et Jerk-test (aussi appelé pivot-shift ou ressaut rotatoire).
Les examens d’imagerie (IRM) permettent de confirmer le diagnostic et de rechercher d’éventuelles lésions associées, en particulier une lésion des ménisques.
Peut-on éviter les ruptures du LCA ?
Le mécanisme de la rupture du LCA commence maintenant à être mieux connu, en particulier grâce à des analyses du mouvement et des simulations informatiques.
La prévention passe d’abord par un bilan biomécanique pour identifier les différents défauts, les mauvaises postures et les gestes à risques.
On met ensuite en place un entraînement spécifique pour développer le contrôle neuromusculaire, améliorer la force, l’équilibre et la proprioception (la perception, consciente ou non, de la position des différentes parties du corps) en général.
Une préparation physique efficace, des temps de repos suffisants, des échauffements et étirements bien conduits et une bonne hydratation contribuent grandement à réduire les risques de blessures.
La prévention est encore plus importante chez les jeunes footballeuses qui ont un risque de rupture du LCA deux fois plus élevé. Un risque qui s’explique par plusieurs différences anatomiques – en particulier la position des os de la jambe – mais qui peut être significativement minimisé par un entraînement spécifique.
Rupture du ligament croisé antérieur : quelle chirurgie ?
Le ligament croisé antérieur rompu est remplacé par une greffe d’un tendon prélevé sur le corps du patient (autogreffe).
On parle donc de reconstruction du LCA et non de réparation.
Il s’agit d’une opération mini-invasive sous arthroscopie : on utilise un fin tube équipé d’une caméra miniaturisée et de fibres optiques pour l’éclairage qui permet de visualiser l’intérieur de l’articulation sur un écran.
Le chirurgien orthopédique pratique plusieurs petites incisions de quelques millimètres par lesquelles il introduit l’arthroscope et des instruments chirurgicaux miniaturisés.
Il existe plusieurs techniques chirurgicales qui diffèrent essentiellement par le choix du tendon à prélever.
Une technique innovante, la réparation du ligament croisé antérieur par réinsertion anatomique avec des ancres de suture (technique du Dr Gregory S. DiFelice à New York) ne nécessite pas de prélever des tendons.
Elle consiste à suturer le LCA et à le fixer à l’os du fémur avec des ancres, éventuellement avec une bande de renfort (Arthrex
InternalBrace™).
Lorsque toutes les conditions sont réunies, cette dernière technique chirurgicale permet une récupération plus rapide et de meilleurs résultats fonctionnels.
Les avantages de la chirurgie arthroscopique mini-invasive
- une anesthésie généralement plus courte
- moins de traumatismes causés aux tissus
- pas de perte de sang
- moins de douleurs
- des cicatrices minimisées
- moins de risques de complications
- un risque d’infection nettement minimisé
- chirurgie ambulatoire : sortie du patient le jour même
- un temps de récupération plus court
- une reprise des activités plus rapide
La technique DT4 : tendon du muscle demi-tendineux (DT)
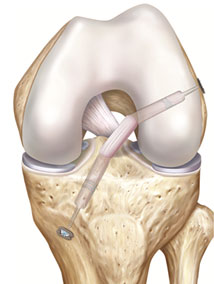
© image : Arthrex ™
Dans la technique DT4, on prélève le tendon du muscle demi-tendineux (DT) qui est replié en 4 et tressé pour obtenir un greffon de diamètre suffisant.
On perce ensuite un orifice dans le fémur et un autre dans le tibia pour réinsérer le greffon à l’emplacement exact des attaches du ligament croisé antérieur blessé.
La technique est qualifiée de « All Inside » car le greffon reste entièrement à l’intérieur de l’articulation, seuls les fils de fixation étant fixés à l’extérieur.
Le temps de la cicatrisation, le greffon sera maintenu par des fils fixés par des boutons en titane. Il se soudera progressivement à l’os, tout comme l’était le ligament natif.
Les points forts de la technique LCA DT4 :
• prélèvement moins agressif
• moins de risque de tendinites et douleurs post-opératoires
• récupération plus rapide
• cicatrices minimes, une cachée dans le creux poplité à l’arrière du genou
• moins de risque de faiblesse musculaire du quadriceps
• greffon plus solide que dans la technique DIDT
• fixation par bouton en titane plus efficace que les vis
La technique LCA SAMBBA ou LCA biologique
Avec la technique LCA SAMBBA ( Single Antero Medial Bundle Biological Augment) on prélève également le tendon du muscle demi-tendineux (DT) mais, à la différence de la technique DT4, le tendon n’est pas détaché du tibia. Cette technique a été mise au point par le Dr Sonnery-Cottet à Lyon.
Le greffon est mis en place comme dans la technique précédente, mais on préserve le reliquat de l’ancien LCA resté fixé au tibia et le greffon est passé à l’intérieur de ce reliquat du LCA qui forme comme une chaussette et va considérablement améliorer le processus de guérison.
Cette technique dite « biologique » conserve en effet la connexion naturelle du tendon à l’os, avec le bénéfice de la vascularisation et de l’innervation. Le greffon est placé dans de meilleures conditions pour évoluer vers un ligament pleinement fonctionnel.
Cette technique est possible uniquement si le LCA est rompu dans sa partie supérieure et que sa base est restée attachée à l’os du tibia et saine.
La technique SAMBBA est techniquement plus exigeante, en particulier parce qu’il faut éviter de léser le reliquat du LCA. Elle n’est encore pratiquée que par quelques chirurgiens en France, dont le Dr Loriaut.
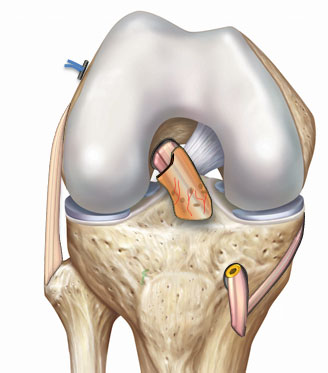
© image : Arthrex ™
Pourquoi la technique Biologique SAMBBA ?
Le ligament croisé antérieur : un rôle complexe
Le LCA n’est pas un simple « hauban » qui maintient passivement le genou.
Il comporte des fibres nerveuses avec des récepteurs qui transmettent un feed-back sur la position de l’articulation, les mouvements et les forces exercées sur le genou.
D’autres récepteurs dits nociceptifs (récepteurs sensoriels de la douleur) sont chargés de déclencher un réflexe défensif lorsque le ligament est étiré à un degré proche du seuil de rupture.
Ces nerfs régulent également l’activité des muscles de la cuisse, en particulier celle du quadriceps (le puissant muscle à l’avant de la cuisse).
Les techniques chirurgicales classiques ne permettent pas de conserver ce rôle sensitif, ce qui peut entraîner plusieurs inconvénients : risque de traumatismes, en particulier de re-rupture et faiblesse musculaire au niveau du quadriceps.
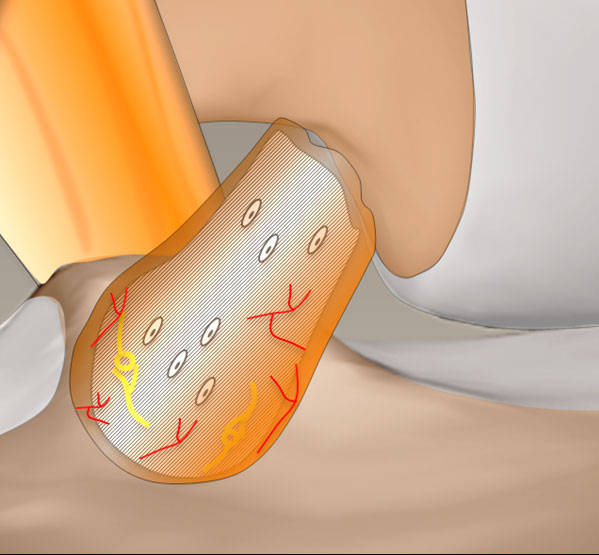
© image : Arthrex ™
Les points forts de la technique LCA SAMBBA :
Aux avantages de la technique du LCA DT4 cités ci-dessus, s’ajoutent ceux de la technique LCA biologique SAMBBA :
• une meilleure récupération de la proprioception
• une meilleure consolidation de la greffe
• après une récupération bien conduite, des performances sportives proches de celles d’avant l’opération
Les inconvénients de la technique LCA SAMBBA :
• nécessité de prélever 2 tendons différents
• une opération plus complexe et un peu plus invasive
Pour encore plus de solidité : la ténodèse du Ligament AntéroLatéral (LCA + LAL)
Il est parfois nécessaire de renforcer encore plus le genou blessé : laxité importante, atteinte du ligament antérolatéral … Dans le cas des sportifs professionnels dans des sports à risques (pivot et contact) comme le football, il s’agit de retrouver les performances antérieures tout en évitant les re-ruptures.
La technique LCA + LAL consiste à ajouter un renfort latéral constitué d’un greffon prélevé sur le tendon droit interne (DI) ou gracilis qui sera fixé entre le fémur et le tibia par différents procédés de fixation (bouton ou vis d’interférence).
Elle est utilisable en complément d’une opération par la technique LCA DT4 aussi bien que par la technique LCA SAMBBA.
Cette technique entièrement mini-invasive nécessite les prélèvements des 2 tendons ischio-jambiers (demi-tendineux et gracilis), donc seulement deux incisions supplémentaires.
Les suites opératoires de la reconstruction du LCA associée à la plastie antéro-latérale comparées à celle d’un ligamentoplastie DT4 isolée sont légèrement plus longues mais cette technique a prouvé son efficacité avec le taux de rupture le plus bas.
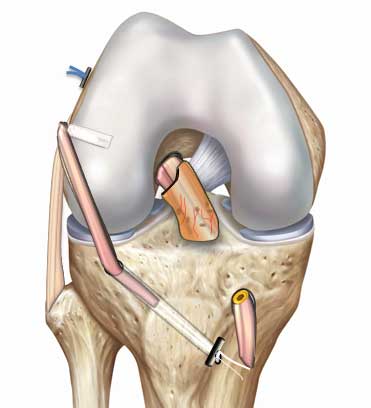
© image : Arthrex ™
Les points forts de la technique LCA + LAL:
• apporte une grande stabilité au genou
• réduit les risques de re-rupture
Les inconvénients de la technique LCA + LAL:
• nécessité de prélever 2 tendons différents
• une opération plus complexe et plus invasive
Quelle(s) technique(s) choisir ?
Le chirurgien doit tenir compte de multiples critères comme les lésions associées, l’âge du joueur, sa condition physique, son niveau de performance, ses projets de carrière sportive et discuter avec le patient des avantages et des inconvénients de chacune des options.
Il est important de tenir compte des aspects psychologiques : le degré de motivation pour entreprendre une longue rééducation, la crainte de se blesser de nouveau …
En résumé :
- Si les conditions sont favorables :
- la rupture du LCA est récente
- le ligament est rompu dans sa partie haute
- le ligament est de bonne qualité
la technique de choix est une réparation du LCA avec des ancres de suture (technique ACL Primary Preservation du Dr Gregory S. DiFelice à New York)
- Dans les autres types de ruptures ou en cas de rupture ancienne : on utilise une technique de reconstruction du LCA
- soit LCA SAMBBA si le LCA est rompu dans sa partie supérieure et que sa base est restée attachée à l’os du tibia et saine.
- soit LCA DT4 : dans les cas de ruptures anciennes ou absence de ligament croisé résiduel de qualité.
- Association à une reconstruction du LAL : dans les cas de laxité importante (mesure au TELOS et/ou GNRB), de ressaut rotatoire explosif, de pratique de sport pivot en compétition.
La récupération
La phase de récupération est extrêmement importante pour retrouver sa force et sa mobilité.
L’erreur la plus courante est d’essayer de forcer pour retourner à la compétition au plus vite.
Le prix à payer est souvent élevé : complications, blessures, re-ruptures du LCA et un risque accru de lésions dégénératives.
La question n’est pas tant de savoir si un footballeur peut reprendre la compétition à 6 mois, 9 mois ou 12 mois : il s’agit d’autoriser son retour uniquement lorsque toutes les conditions seront pleinement remplies :
• aucune douleur pendant l’activité
• aucun gonflement
• pleine mobilité en extension et en flexion
• bonne stabilité
• force équivalente au côté non opéré
• tests fonctionnels montrant un contrôle neuromusculaire correct
Une fois ces prérequis médicaux, acquis, il faut également que le joueur soit capable de tenir son rôle en compétition et qu’il soit en mesure de maintenir ses capacités tout au long de la saison.
Quel avenir pour les blessures du LCA ?
Le nombre de footballeurs qui retrouvent durablement leur niveau de performance d’avant leur blessure reste encore décevant :
72 % des joueurs ont repris leur sport en moyenne après 12.2 mois
85 % de ces joueurs ont retrouvé leur niveau d’avant l’accident
12% de ces joueurs ont subi une seconde opération du LCA
75% de ces secondes opérations ont été effectuées sur le genou opposé
https://www.ncbi.nlm.nih.gov/pubmed/23002201
Ces chiffres doivent inciter à réfléchir au choix des techniques chirurgicales les mieux adaptées à chaque cas et à continuer à les améliorer, ainsi que les traitements post-opératoires et la phase de réathlétisation.
Réparer un ligament lésé
Le traitement des ruptures du LCA a grandement bénéficié des nouvelles techniques chirurgicales et des progrès technologiques dans le matériel.
Les avancées de la recherche promettent dans un futur proche la possibilité de réparer un ligament lésé en guidant le processus de régénération.
Eviter les blessures
Une meilleure connaissance des mécanismes qui conduisent à ces blessures du genou permet de mettre en place des programmes d’entraînement spécifiques avec des techniques de programmation neuromusculaire qui réduisent significativement les risques.
